In haar jaren als verpleegkundige zag hoogleraar Bianca Buurman (Amsterdam UMC, 47) in het ziekenhuis veel ‘draaideurouderen’. Kwetsbare ouderen die na een acute ziekenhuisopname werden ontslagen en binnen de kortste keren terugkeerden op de spoedeisende hulp (SEH).
Ze bedacht de ‘wijkkliniek’ waar ouderen na een SEH-opname ziekenhuiszorg en revalidatiezorg kunnen krijgen om fitter naar huis te kunnen en terugkeer naar de SEH te voorkomen. Maar volgens Buurman zijn zorgverzekeraars bang om de wijkklinieken verder uit te breiden.
Wanneer ben je een draaideuroudere?
„Ieder jaar belanden zo’n 800.000 zeventigplussers op de SEH. Meestal na een val, een infectie of benauwdheid. Eenmaal weer thuis gaan ze vaak harder achteruit en blijven ze in deze draaideur zitten: ze moeten opnieuw acuut opgenomen worden in het ziekenhuis. Op de SEH krijgen ouderen niet altijd de hulp die ze nodig hebben.
„Toen ik in 2006 als verpleegkundige in het ziekenhuis werkte, zag ik dit al gebeuren. Ik dacht, ik kan me niet voorstellen dat deze ouderen zich goed thuis kunnen redden als ze nog zo kwetsbaar zijn. We kennen allemaal wel een kwetsbare oudere, waarbij we denken: het gaat allemaal nog nét goed thuis. Doorgaans hebben ze meerdere ziektes, zijn niet goed ter been en kampen met geheugenproblemen. Er hoeft dan maar iets kleins te gebeuren waardoor het kaartenhuis in elkaar stort.”
/s3/static.nrc.nl/images/gn4/stripped/data121262433-ab4b9a.jpg|https://images.nrc.nl/pATI9xBu-Sco86gUXbOEC_cEx3g=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data121262433-ab4b9a.jpg|https://images.nrc.nl/P3w0rwAx69YBq8XqHVUUHKiwI84=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data121262433-ab4b9a.jpg)
We moeten toe naar een ‘holistisch model’, zegt u, hoe ziet dat eruit?
„Dat kaartenhuis kan weer gestut worden als de huisarts, wijkverpleegkundigen, artsen en verpleegkundigen gaan samenwerken. Die werken doorgaans in gescheiden werelden. We moeten naar het geheel kijken: hoe gaat het met de oudere op fysiek én mentaal vlak? Hoe kan iemand langer thuis blijven wonen en welke zorg is daarvoor nodig? En hoe kunnen we die zorg bieden waarbij iedereen die hierbij betrokken is, gaat samenwerken?
„Met holistisch bedoel ik ook dat je het welzijn van ouderen in zijn context moet zien. Je kijkt dan niet naar één aandoening, een gebroken been of koorts. Nee, je kijkt naar het hele plaatje. Hoe komt het dat iemand zijn been gebroken heeft? Wat speelt er nog meer? Is iemand bijvoorbeeld verward, waardoor diegene sneller valt?
Lees ook
Als de thuiszorg vertrekt

„Je neemt ouderen zo serieuzer in hun zorgbehoefte. De wijkkliniek faciliteert die holistische aanpak: ze biedt ziekenhuis- en revalidatiezorg na een ziekenhuisopname. Als een oudere na een acute opname in deze kliniek komt, kijken geriaters, verpleegkundigen, de huisarts en de mantelzorger samen naar wat nodig is om deze persoon weer naar huis te kunnen laten gaan.”
Hoeveel wijkklinieken zijn er?
„De eerste, in Amsterdam, bestaat zes jaar. We begonnen in 2021 met negen extra proeflocaties. In totaal zijn er nu vijf klinieken die een contract met de zorgverzekeraar hebben.”
Kent u mensen uit uw eigen omgeving die in de wijkkliniek terecht zouden kunnen?
„Ja, bijvoorbeeld een oudere vrouw die met een infectie in het ziekenhuis werd opgenomen. Thuis deed ze haar medicatie zelf en kon ze goed bewegen. In het ziekenhuis lag ze stil, at ze weinig en verloor ze haar routine. Een ziekenhuis is servicegericht, dat is fijn natuurlijk, alles wordt voor je gedaan, maar voor ouderen is het funest om in bed te liggen. Dan neemt hun spiermassa snel af. Eenmaal thuis kon ze minder goed lopen en deed ze haar boodschappen niet meer zelf. Als ze in de wijkkliniek was geholpen, had dat wellicht voorkomen kunnen worden.
/s3/static.nrc.nl/images/gn4/stripped/data121317409-f5d974.jpg|https://images.nrc.nl/q5h9qxehHsR8sZVolMz9nr0jGRc=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data121317409-f5d974.jpg|https://images.nrc.nl/6Sk8O3FsFxNoNSBHNr-v-bm4STQ=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data121317409-f5d974.jpg)
„We willen zo lang mogelijk thuis blijven wonen, ik zou dat zelf ook willen. Dus hoe voorkom je dat mensen spiermassa verliezen als er iets acuuts gebeurt, zoals een opname in het ziekenhuis? Want daardoor verliezen ouderen hun zelfstandigheid. Aankleden, wassen, boodschappen doen gaat dan moeilijker.”
Hoe bied je dan de juiste zorg aan deze mensen in een structureel overbelast zorgstelsel?
„In de wijkkliniek geven we tijdelijk behandeling en revalidatie om verlies van zelfstandigheid te voorkomen. Mensen kunnen zo hun dagelijkse routines behouden. Het is beter voor ouderen en op de lange termijn zorgt het juist voor minder zorgkosten en minder druk op de zorg.”
Wat is het verschil tussen een wijkkliniek en het ziekenhuis?
„In de kliniek is meer specialistische kennis voor ouderen. Met de toenemende vergrijzing bieden wijkklinieken een oplossing om acute zorg te bieden die niet meer in het ziekenhuis plaats hoeft te vinden. Voor ouderen met een kwetsbare gezondheid werkt dit naar mijn mening het beste: holistisch kijken en verwachtingen bespreken. De huisarts en wijkverpleegkundige worden nauw betrokken bij deze zorg, waardoor de overgang naar huis makkelijker gaat.
„Dit leidt tot een kwart minder heropnames, minder delieren [periodes van verwardheid] en lagere zorgkosten doordat na opname in een wijkkliniek minder wijkverpleging nodig is. Ouderen kunnen langer thuis blijven wonen en geven aan dat ze een betere kwaliteit van leven hebben, blijkt uit ons onderzoek.”
Hoe kijkt de zorgverzekeraar tegen de wijkkliniek aan?
„Er is angst bij verzekeraars om de wijkkliniek in alle regio’s op te zetten. Daardoor zit de deur om wijkklinieken verder te ontwikkelen nu dicht. De zorgverzekeraars staan er ambivalent in. Die twijfelen of de wijkkliniek in de regio net zo effectief zal blijken als in de Randstad. In de regio is minder ervaring met wijkklinieken. Maar de enige manier om erachter te komen of het in de regionet zo effectief zal zijn, is om het te gaan doen en het effect daarvan te onderzoeken. De vraag naar de acute ouderenzorg zal overal alleen maar toenemen. ”
Als de wijkkliniek goedkoper is, waarom is het dan lastig om uit te breiden?
„In ons zorgstelsel is dit lastig te veranderen omdat de cure (acute zorg) en de care (langdurige zorg) gescheiden werelden zijn. Maar in de praktijk van de acute ouderenzorg zijn deze grenzen er niet. Wat we hebben geleerd in zes jaar tijd is dat je zo’n wijkkliniek nooit zonder anderen kunt opzetten. Je hebt de samenwerking nodig van specialistische ouderenzorg, de acute zorg van de SEH, de huisarts, de wijkverpleegkundige en het netwerk waar iemand in zit.”
Lukt die samenwerking in het buitenland wel?
„In alle westerse landen is vergrijzing een probleem. Ierland heeft het zorgstelsel voor ouderen sinds 2021 grondig herzien door ook meer samen te werken tussen ziekenhuizen, specialisten en huisartsen. Daar heten wijkklinieken ‘community hospitals’. Die bieden acute ouderenzorg aan huis. Dat noemen ze daar ‘hospital at home’. Mensen in die teams werken voor 50 procent in het ziekenhuis en voor de andere helft bijvoorbeeld als praktijkondersteuner bij de huisarts. Ze werken daar samen met specialisten die ondersteuning bieden bij mensen thuis met bijvoorbeeld hartproblemen of COPD. We zijn in Ierland geweest en hebben gezien dat dit werkt. Het kan dus wel.”
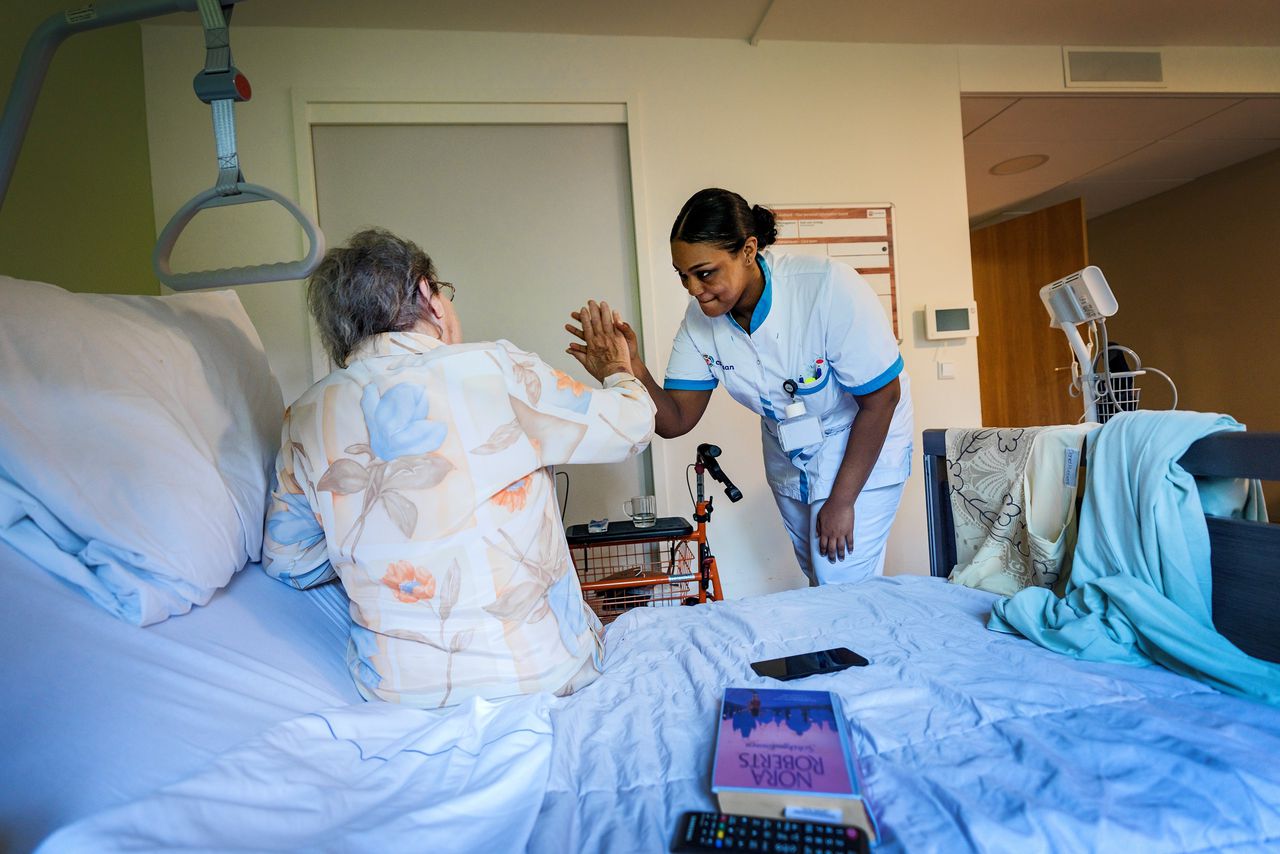



/s3/static.nrc.nl/images/gn4/stripped/data134655122-f0f438.jpg|https://images.nrc.nl/ZD5BUCp07-9XpHaHp_bzSGH2LrI=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655122-f0f438.jpg|https://images.nrc.nl/EePwoeVxi__C8Hjj5RJ5RpgqAfQ=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655122-f0f438.jpg)
/s3/static.nrc.nl/images/gn4/stripped/data134655087-fcfc4e.jpg|https://images.nrc.nl/V47S1iJ6LBwgC_ewY05vISKVlI0=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655087-fcfc4e.jpg|https://images.nrc.nl/JWAlhiCnRApUkKEV4UOoPj5_nFM=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655087-fcfc4e.jpg)

/s3/static.nrc.nl/images/gn4/stripped/data134655084-930dc4.jpg|https://images.nrc.nl/YrRTSzdL0KNd6KJBRWhcJBQstBY=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655084-930dc4.jpg|https://images.nrc.nl/kbhouPZ2sN1Np8KDgqU7JsG7RD4=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655084-930dc4.jpg)
/s3/static.nrc.nl/images/gn4/stripped/data134655117-77d89b.jpg|https://images.nrc.nl/AbeBLYDLBJsTYARNS-5P8bBltLY=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655117-77d89b.jpg|https://images.nrc.nl/4cIyiC46Ez5pWX2JaecJU0UjXwk=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655117-77d89b.jpg)


/s3/static.nrc.nl/images/gn4/stripped/data134655703-dfd678.jpg|https://images.nrc.nl/5xKR_5XxXLSiMcQuGuqz8da_jtk=/1920x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655703-dfd678.jpg|https://images.nrc.nl/0vfM6pqMCcqdqt9WytvsgrxuakM=/5760x/filters:no_upscale()/s3/static.nrc.nl/images/gn4/stripped/data134655703-dfd678.jpg)

