De man was 91 toen hij zijn heup brak. Hoewel hij ook aan de longaandoening COPD leed, was hij ervan overtuigd dat hij spoedig zou herstellen. Dat hij een paar weken later weer thuis zou zijn.
Maar in het revalidatiecentrum in Hengelo viel hij opnieuw. Toen hij voorover boog uit zijn rolstoel en op de grond belandde, brak de man zijn borstbeen. De ex-marinier werd zo benauwd en had zo veel pijn, dat de situatie voor hem ondraaglijk werd.
Een snelle euthanasie was geen optie, want de huisarts met wie hij dat traject al eens had doorgesproken was met vakantie. Wachten op haar terugkomst, drie weken later, dat ging niet meer.
Verpleegkundig specialist Erik Dierink herinnert zich nog goed dat hij de man een andere mogelijkheid voorlegde. Eén waaraan de patiënt zelf niet had gedacht. „U zou kunnen stoppen met eten en drinken. Dan weet u dat het einde er waarschijnlijk binnen twee weken zal zijn.”
‘Alternatief’ voor euthanasie
Dinsdag verscheen een vernieuwde handreiking voor zorgverleners die duidelijkheid moet scheppen over deze manier van sterven. Mensen hebben in toenemende mate behoefte aan regie over hun levenseinde, ziet artsenfederatie KNMG. Ze willen de dood niet altijd afwachten, maar liever zelf bepalen wanneer het stopt. Ze denken dan vaak aan euthanasie. Dat sterven door niets meer te drinken en te eten ook een optie is, dat weten ze vaak niet. En zorgverleners zijn ook niet altijd op de hoogte. Bij ongeveer 0,5 procent van de sterfgevallen geeft de arts bewust stoppen met eten en drinken op als doodsoorzaak. Ter vergelijking: ongeveer 4,5 procent krijgt euthanasie.
Internist-oncoloog Alexander de Graeff gaf leiding aan de commissie die de handreiking opstelde, en noemt het „een alternatief” voor mensen die een doodswens hebben maar geen euthanasie kunnen of willen krijgen. „Patiënten en zorgverleners hebben soms het idee dat het een gruwelijk, onmenselijk traject is. Met deze handreiking laten we zien dat het een zware maar meestal begaanbare weg is.”
De tekst schetst de kaders om zo te sterven en legt uit hoe je goed voor deze patiënten zorgt. Hoe je de dorst kunt verzachten. Hoe je nabestaanden kunt bijstaan en wat mensen van zo’n traject kunnen verwachten.
De eerste handreiking kwam uit 2014. Vanwege nieuw onderzoek en voortschrijdend inzicht was die aan herziening toe. In de nieuwe tekst is de leeftijdsgrens van zestig jaar geschrapt. Tot nu toe werd het mensen onder de zestig nog „nadrukkelijk afgeraden” te stoppen met eten en drinken. De gedachte was dat het onhaalbaar zou zijn, omdat honger en dorst bij jonge mensen ondraaglijk kunnen worden. Maar sindsdien zijn er voorbeelden beschreven van jonge mensen bij wie het desondanks gelukt is. Het kan, dus vervalt dat argument.
In de nieuwe handreiking is het hoofdstuk over wilsonbekwame patiënten met dementie flink uitgebreid. Er wordt uitvoerig beschreven wanneer deze manier van sterven voor hen een optie is.
De nieuwe handreiking zou een ommezwaai kunnen betekenen: artsen die jonge patiënten voorheen misschien afremden, hoeven dat nu niet meer te doen. En voor dementerenden hebben zorgverleners nu duidelijke handvatten.
Lees ook
In plaats van ‘hoelang heb ik nog?’ is een betere vraag ‘hoe goed heb ik nog?’

Rogier van Deijck, specialist ouderengeneeskunde, heeft weleens een relatief jonge patiënt (eind veertig) bijgestaan in zo’n traject. Die had lichamelijke klachten, maar er was nooit een diagnose gesteld, het euthanasieverzoek was daarom afgewezen. Maar het recht om te stoppen met eten en drinken heeft iedereen. „Nu de leeftijdsgrens geschrapt is, voel ik me in zulke situaties meer gesteund.”
Andere landen kennen zo’n document niet, vertelt Alexander de Graeff. Behalve de Verenigde Staten, waar vorig jaar een beknopte bewerking van de Nederlandse handreiking werd gepubliceerd.
Dorstprikkel
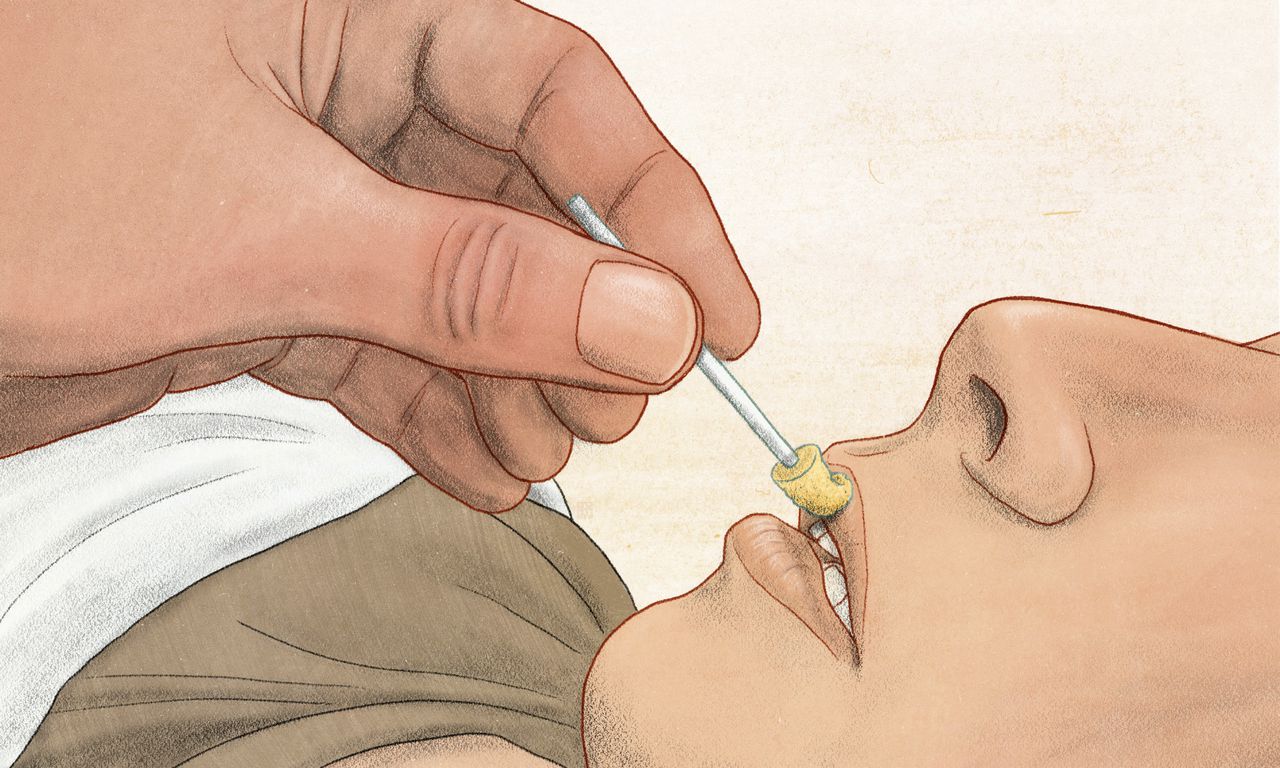
De 91-jarige ex-marinier sprak over de methode met verpleegkundig specialist Erik Dierink, zijn naasten spraken mee. Dierink: „Hij vroeg zich vooral af wat er zou gebeuren als hij pijn kreeg, of dorst. Wat nu als het te zwaar werd?” Dierink legde hem uit wat behandelaren kunnen doen om de pijn en dorst te verzachten, en ook dat ze hem in slaap konden brengen als de pijn niet meer op een andere manier te bestrijden was.
Het hongergevoel verdwijnt bij de meeste mensen al na enkele dagen. Voor dorst geldt dat niet altijd. Om die klacht te verlichten helpt het om de mond te bevochtigen met een wattenstaafje, of de patiënt kan zuigen op een ijsblokje gewikkeld in een gaasje. Als echt niets meer helpt, is palliatieve sedatie soms een optie. Dan verlaag je het bewustzijn van de patiënt. Het is een ingewikkelde afweging: wie slaapt drinkt sowieso niet meer. En een arts mag het proces van sterven niet versnellen.
Sommige patiënten worden delirant, ze raken verward en kunnen gekke dingen doen. Ze lopen naakt de kamer uit, of plassen in een hoek. Soms roepen patiënten in die verwarde toestand om water. De Graeff herinnert zich iemand die de plantenbakken leeg ging drinken. Dergelijk gedrag kan zwaar en ingewikkeld zijn voor zorgverleners en naasten.
Dierink stelde met de 91-jarige ex-marinier een verklaring op, waarin was vastgelegd dat ze hem in zo’n situatie geen vocht of voedsel zouden geven.
Het merendeel van de mensen overlijdt binnen twee weken. Als patiënten jong zijn of blijven drinken, duurt het langer. Specialist ouderengeneeskunde Rogier van Deijck die de patiënt van eind veertig bijstond, vertelt dat het ruim zeven weken duurde voordat die stierf. „Die dronk af en toe nog slokjes. Dat maakt zo’n traject voor de patiënten, de naasten en de zorgverleners zwaarder.”
Het komt regelmatig voor dat mensen op hun besluit terugkomen. Bijvoorbeeld omdat het te zwaar is. Er zijn er ook mensen die de methode uit nieuwsgierigheid eerst een paar dagen uitproberen.
Zelfdoding
Onder zorgverleners is discussie over de vraag of stoppen met eten en drinken zelfdoding is. Er is een groep die vindt van niet, omdat het een traag traject is waarbij de patiënt iets laat, terwijl zelfdoding een actieve handeling zou zijn. Vast staat wel, concludeert de commissie die de handreiking opstelde, dat zorg voor deze mensen géén hulp bij zelfdoding is – dat zou strafbaar kunnen zijn.
Stoppen met eten en drinken is volgens de auteurs het weigeren van een behandeling, zoals je ook een chemokuur kunt weigeren. Aan de zorgverlener de taak om die mensen zo goed mogelijk te begeleiden.
Rogier van Deijck ziet dat die redenatie voor buitenstaanders soms moeilijk te begrijpen is. Zeker als het een psychiatrische patiënt betreft die lichamelijk gezond is. Zolang iemand wilsbekwaam is ten aanzien van zijn doodswens, heeft die het recht hiervoor te kiezen, aldus de auteurs. „Natuurlijk ga je uitgebreid het gesprek aan, en onderzoek je of er geen andere behandelmogelijkheden zijn”, legt Van Deijck uit, maar ook die behandelingen kunnen patiënten weigeren. „Ik zie het uiteindelijk als mijn plicht om mensen die lijden te verzorgen.”
Alexander de Graeff maakte op afstand het overlijden mee van een patiënt met een eetstoornis. Haar psychiater stond haar bij. „Als iemand uitzichtloos lijdt, en een doodswens heeft”, dan vindt hij dit traject „een beter alternatief dan zelfdoding”. Deze handreiking, zegt De Graeff, is een manier om dat pad bespreekbaar te maken.
Lees ook
Beslissen op de grens tussen leven en dood

Dementie
Over het hoofdstuk dementie is de meeste discussie geweest. Soms hebben patiënten in een vroeg stadium hun doodswens vastgelegd – toen zij nog wilsbekwaam waren. De Graeff: „Maar hoe ga je daarmee om als iemand dement is, en vervolgens rustig zit te eten en te drinken?” Sommige commissieleden wilden veel meer gewicht aan een eerder opgestelde wilsverklaring toekennen. Maar in de huidige tekst is vastgelegd dat het gedrag van een patiënt leidend is. Verpleegkundig specialist Erik Dierink: „Als iemand een gehaktbal vraagt, dan kun je dat toch niet weigeren? Ik heb het ook aan mijn collega’s voorgelegd. Zij zien dat precies zo. Anders kun je jezelf niet meer aankijken.”
De 91-jarige man is na zes dagen overleden. Dierink: „Hij heeft zijn eigen rouwkaart samengesteld. Familie getroost. En heel bewust afscheid genomen.” Op dag vijf werd hij suffer. „Het lichaam maakt endorfine aan, de nieren produceren geen urine, de afvalstoffen stapelen zich op in het bloed.” De ex-marinier is in het bijzijn van zijn familie gestorven.